目次
はじめに
近年、世界中で行われている研究により、腰痛の新事実が次々と明らかになっています。かつては常識だと思われていた認識が覆され、腰痛は概念ごと塗り替えられているのです。このページにはそうした新しい腰痛情報を詰め込みました。
とはいえ、本当ならこのような情報は治療の専門家だけが知っていればいい話です。一般の方々は何も知らなくても、腰痛になったら病院や治療院へ通い、最新の治療を受けられるのが理想であることは言うまでもありません。
しかし現実には、新しい情報を知らない医療関係者もまだまだ多く、世の中は不確かな情報で溢れています。そうした情報に惑わされ、不利益を被るのは何も知らない一般の方々という構図があります。
一人一人が腰痛のことを知り、より良い選択をするために、このページの情報をお役立てください。
このページは、これまでブログに書いてきた腰痛情報の総まとめです。皆様の参考になりましたら幸いです。
腰痛の定義
腰痛とは一般的に、
「触知可能な最下端の肋骨と殿溝の間の領域に位置する疼痛」と定義されます。発症から4週間までのものを急性腰痛、4週間以上3ヶ月未満のものを亜急性腰痛、3ヶ月以上経ったものを慢性腰痛といいます[1a]。
いわゆるギックリ腰は急性腰痛に含まれます。
腰痛は増えている
平成25年度の厚生労働省の国民生活基礎調査によれば、日本の腰痛患者数は約2700万人です。単純計算すると約5人に1人が腰痛という異常な状態で、しかも増加傾向にあります[2]。日本では過去15年間で腰痛が40%も増えました。
これほど科学が進歩し、医学が発展を続けている中で、なぜ腰痛がここまで増えてしまっているのでしょうか。体にかかる負荷は昔とは比べ物にならないほど少なくなり、手術や検査の技術も飛躍的に向上している状況にあって、なぜ腰痛は増えているのでしょうか。
人類に腰痛を克服する方法はないのでしょうか。腰痛に有効な治療法は存在しないのでしょうか。いいえ、そんなはずはありません。
腰痛治療ガイドラインはこれまでの医療より効果的
1990年代後半から、世界中で腰痛治療ガイドラインが作成されるようになりました。ガイドラインとは、「医療者と患者が特定の臨床状況での適切な診療の意思決定を行うことを助ける目的で系統的に作成された文書」と定義されています。(米国医学研究所)
近年、腰痛の研究は進み、次々と新事実が発覚し、腰痛はその概念から塗り替えられています。腰痛治療ガイドラインは、こうした新しい研究をふまえ、効果的な治療を行うための指針となります。
ガイドラインに従った治療を従来の治療と比較した研究によると、治癒率、再発率、医療費の削減など、あらゆる面においてガイドラインが優れていました[3]。
ガイドラインに従った治療が病院だけでなく代替医療の治療院などにも普及し、より広く行われるようになれば、少なくとも今より腰痛を減らすことができるはずです。
オーストラリアのキャンペーン
こんな研究もあります。オーストラリアのバックバインダーらの研究グループは、ビクトリア州で大規模なマルチメディアキャンペーンを実施し、キャンペーンの効果を近隣のニューサウスウェールズ州と比較しました。
キャンペーンのタイトルは「腰痛に屈するな!」です。「腰痛の痛みに危険性はない。日常の動作を続けることが大切だ。」といった、シンプルなメッセージをゴールデンアワーのテレビCM、ラジオ、新聞や雑誌の広告、ポスターなどで広く告知しました。また、腰痛の不安を払拭するパンフレット「バックブック」を16ヶ国語に翻訳して広く配布しました。
バックブックの内容
「腰痛は重大な疾患ではなく、背骨はとても頑丈で、どんなに痛くても背骨に問題はない。」
「痛みそのものは無害で、少々体調が悪い程度の問題にすぎない。」
「健康を取り戻すには、日常生活や仕事を再開することが効果的だ。」
「楽観的であることが重要。」
その結果、キャンペーンを行った州では腰痛患者の動作恐怖スコアが改善。腰痛による欠勤日数が減少。労災申請件数が15%減少。医療費が20%近く削減。経済効果は33億円以上にのぼりました。
この研究は、2001年に国際腰痛学会のボルボ賞を受賞しました。腰痛のノーベル賞ともいえる、世界的に有名な研究です[4]。
ここから言えることは、正しい情報を広めることで腰痛を減らすことができる、ということです。逆にいえば、それだけ世間には間違った情報が溢れているということでもあります。

腰痛にまつわる思い込み、バイアスの存在
バイアスという言葉をご存知でしょうか。一言でいうと、「偏り」のことです。人は誰でもそうですが、たくさんの情報を取捨選択するときに偏りが出てしまいます。
例えば、確証バイアスと呼ばれるものがあります。一度、「これが真実だ」と確信したものがあると、その思い込みに反した情報をいくら目にしても軽視・無視してしまうことをいいます。
人は見たいものしか見ないといいますが、まさにそれが確証バイアスです。こうした自分自信の色眼鏡に気づくことで、物事を冷静に客観的に見ることができるようになっていきます。
あなたは、腰痛について次のような情報を信じてはいないでしょうか。
- 腰痛は年齢のせいだ
- 腰痛は姿勢が悪いせいだ
- 腰痛は腰に負担をかけたからだ
- 腰痛は背骨の異常のせいだ
- 腰痛は椎間板ヘルニアや脊柱管狭窄症のせいだ
- 腰痛は骨盤がゆがんでいるせいだ
- 腰痛は炎症のせいだ
これらは、あらゆるメディアでまことしやかに伝えられる情報のほんの一部です。しかし、本当に正しい情報なのでしょうか。
情報の真偽を見抜くことは、簡単なことではありません。しかし、方法がないわけでもありません。
これらの情報については、それぞれ統計的に検証した研究が存在します。その研究結果と照らし合わせることで、正否を判断することができます。
また、そこまでしなくても、腰痛情報を見るとき、記事の中に統計的な裏付けがあるかどうかをチェックするだけでも違います。統計というと小難しいと感じられるかもしれませんが、医療情報を選り分けるには、どうしても必要になるものです。
情報の裏付けとなる研究のことを科学的根拠(エビデンス)といいます。
雨ごいをして雨が降ったら、雨ごいには効果があるのでしょうか。あるはずがありません。しかし、本当に無関係だと言い切るためには、雨ごいをした場合としなかった場合で、降水確率に変化が出るか統計を取らなければならないのです。
腰痛も同じです。例えば年齡の違いによって腰痛の発症率に差が出るかどうかは、実際に年齢別の統計を取ってみないと分かりません。もしかしたら、私たちの思い込み、バイアスによって、間違った情報を信じているかもしれないのです。
雨ごいが信じられていた時代もありました。大勢が信じていれば、間違いに気づくことが難しくなります。歴史上、人類は途方もなくたくさんの勘違いをしてきましたが、科学的なデータで覆してきました。腰痛においても、次々と過去の常識は覆されています。
では、具体的にそれぞれの項目をチェックしていきましょう。
腰痛は年齡のせいではない
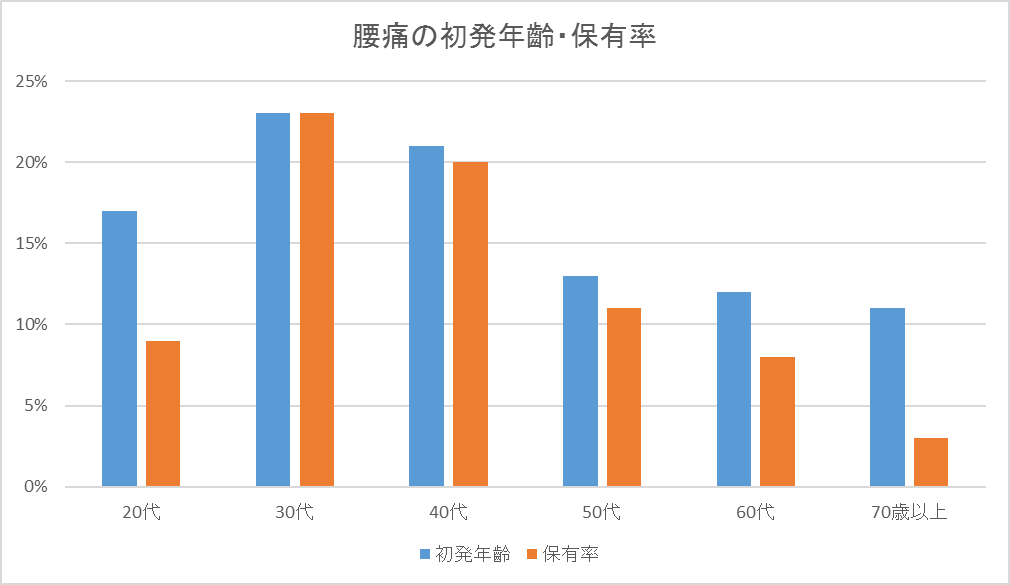
このグラフは、腰痛の有病率を年齢別にグラフにしたものです。腰痛が最も多いのは30歳~40歳で、それ以降は低くなっていきます。
いわゆる加齢変化と呼ばれるものについても、腰痛との関連性は否定されています。例えば、椎間板変性は年齢とともに増加しますが、腰痛の発症と椎間板変性の有無に関係はないことが分かっています[5a]。
「もう歳だから腰痛になっても仕方がない」という言葉はよく耳にしますが、調べてみると事実は違っていることが分かります。いくつになっても諦める必要はありませんし、誰かに「歳のせいだ」と言われても、気にする必要はありません。
腰痛は姿勢のせいではない
猫背に代表される背骨が曲がった姿勢。それが腰痛の原因になっているという説はあらゆるメディアで目にします。インターネットを腰痛で検索してみても、姿勢が腰痛の原因であると記載しているホームページが多数存在しています。
しかし、それらの情報には科学的根拠が一切示されていません。施術者がそのように考えて治療しているというだけで、どこにもその裏付けがないのは問題があります。患者さんの体験談といった「個人の感想」は科学的なデータにはなりません。なぜなら、個人の感想や意見は、科学的根拠の中では特に信頼性が低いものとして扱われるからです。
では、姿勢と腰痛に関わる研究をご紹介しましょう。
アメリカのフレンロフとウィリアムズは、腰痛患者200名・健常者200名のX線写真を比較しました。その結果、脊柱側弯症は腰痛患者の30%に見つかりましたが、健常者では45.5%に見つかりました。脊柱側弯症とは、前から見て脊柱が10度以上曲がっている状態をいいます。なんと、健常者の方が姿勢が悪かったのです。
また、腰椎前弯過剰(いわゆる反り腰)は腰痛患者の1%、健常者の2.5%に見つかりました。その逆である前弯減少は、腰痛患者・健常者ともに22%で差がありませんでした[6]。
すなわち、姿勢の異常は腰痛と関係ないことが示されたのです。これは1957年の研究です。60年前に判明している事実ですが、まだまだ一般に知られていません。
他にも1976年には、急性腰痛患者200名、慢性腰痛患者200名、健常者200名を対象にX線撮影で仙骨底角を比較した研究があります。その結果、腰椎前弯と腰痛には関連性が見いだせなかったことから、「医師は腰椎の前弯についてコメントを控えるべき」と指摘されています[7]。
腰痛は腰に負担をかけたせいではない
腰に負担をかけると腰痛になる。肉体労働をしている人は、そうでない人とくらべて腰痛になりやすい。重い荷物を持つときは気をつけないと危ない。
多くの人が信じているこの情報ですが、はたして事実でしょうか。
スウェーデンで、農業従事者1,221人と非従事者1,130人を対象として比較した研究では、ロジスティック回帰分析という高度な統計を行った結果、腰痛の罹患率を体への負荷で説明することはできなかったとしています。
この論文では、腰痛予防は腰への負担だけに注目するのではなく、もっと幅広いアプローチでカバーする必要がありそうだとして、心理、社会、経済的な要因、生活習慣などを挙げています[8]。
また、重い荷物を持ち上げるときに、力学的に楽な持ち方を指導する方法がありますが、これも腰痛の発症を抑えることは出来ないことが分かっています[9]。腰に負担の少ない持ち上げ方はあっても、腰痛を予防できる持ち上げ方はありません。
体への負荷は、腰痛とは無関係なのです。
それどころか、体に負担をかけることは有益です。腰椎の椎間板は、体に負荷をかけるほど頑丈に発達し、老化も遅くなることが分かっています[10]。運動は腰痛の予防に役立つことも分かっています[11]。
腰への負荷を恐れて、活動が萎縮していくことの方がはるかに弊害が大きく問題です。後述しますが、不安や恐怖は腰痛を悪化させる傾向があるからです。
腰痛は背骨の異常のせいではない
医療の世界にレントゲン(X線撮影)が登場したのは、今から100年ほど前のことになります。これによって、初めて腰痛患者の体の中を知ることができるようになりました。
その結果、多くの骨の異常が発見され、それが腰痛の原因であるとされました。ところが、これら骨の異常は、その後の研究によって腰痛と無関係であることが判明します。
次の表をご覧ください。
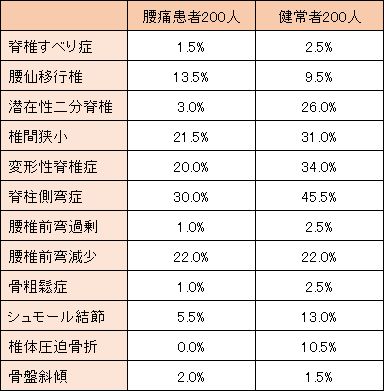
左に並ぶのは、全て骨の異常の名前です。腰痛患者200名、健常者200名をレントゲン撮影して比較した結果、これらの骨の異常の検出率には差がでませんでした[12]。この後も同様の研究は複数行われており、骨の異常と腰痛とは関係ないという結果が出され続けています。
骨に異常があっても腰痛のない人がたくさんいます。骨に異常がなくても腰痛に悩む人もたくさんいます。骨の異常では腰痛を説明できません。
腰痛は椎間板ヘルニアや脊柱管狭窄症のせいではない
おそらく、腰椎椎間板ヘルニアの名前をご存知ない方はいないでしょう。椎骨と椎骨の間にある椎間板が飛び出して、神経を圧迫し腰痛を引き起こすと長い間信じられてきました。
本当に神経が圧迫されて障害が起きるのであれば、椎間板ヘルニアのある人には高確率で腰痛があるはずです。しかし、事実は異なっていました。
1995年、国際腰痛学会のボルボ賞を受賞した研究です。椎間板ヘルニアと診断された患者グループと、健常者のグループを分析したところ、健常者の76%に椎間板ヘルニアが見つかりました。それまで考えられていたよりもずっと高い確率です。また、椎間板変性は健常者の85%に見つかりました[5b]。
腰痛のない人も、76%にヘルニアがある。これで、どうやってヘルニアを腰痛の犯人と決めつけることができるでしょうか。
現在、手術が必要なほどの椎間板ヘルニアは全体の3%程度だとされています。その3%に見られる症状は腰痛ではありません。神経が圧迫を受けたことによる麻痺です。
痛みの感覚を伝える神経が障害されると、感覚情報が脳まで伝わらなくなってしまいますから、痛みは感じなくなります。この認識については、基礎医学と臨床医学に見解のずれがありましたが、それが近年の研究によって埋められてきたといってよいでしょう。
椎間板ヘルニアと同様に、脊柱菅狭窄症も腰痛とは無関係です[13]。データの上でも、高齢になると脊柱菅狭窄症は増えていきますが、高齢になっても腰痛が増えないことはすでにお示しした通りです。
腰痛は骨盤がゆがんでいるせいではない
骨盤のゆがみも腰痛の犯人ではありません。1999年にこんな研究が発表されました。
腰痛患者144名と健常者138名を対象に、骨盤のゆがみを詳細に調べました。その結果、どのような臨床的意義においても骨盤の非対称性と腰痛は無関係であると結論が出されました[14]。
よく骨盤の検査と称して、患者の足の長さを比較する施術者がいます。左右で足の長さが違うと骨盤がゆがんでいると判定されるのです。
しかし、人の体は左右対象ではありません。足の長さも左右で違うのが普通です。レントゲンも使わず、下肢長差だけで骨盤のゆがみを調べられるはずがありませんし、もし実際に骨盤がゆがんでいても腰痛とは関係ありません。
腰痛は炎症ではない
腰痛は炎症ではありません。
医学的に炎症とは「疼痛 発赤 腫脹 発熱 機能障害」の5つがそろった状態をいいます。急性腰痛でも、慢性腰痛でも、赤く腫れるということはありませんので、炎症には該当しません。
炎症があると、血液検査でCRPという数値が増えますが、腰痛でCRPが増えることはありません。また、究極の抗炎症薬であるステロイド剤が腰痛には効きません[15][16]。世界の腰痛治療ガイドラインでは、ステロイド剤は推奨されていません。
腰痛が炎症ではないということは、冷湿布も意味はないということです。
損傷モデルの終焉
腰痛は基本的に肉体の損傷ではありません。
レントゲンに映し出される骨の異常、それを見た過去の医師たちは腰痛=損傷だと考えました。しかし、研究が進むほど、肉体の損傷では腰痛を説明できなくなってきているのが現在の状況です。
骨の異常と呼ばれていたものは、年齡を重ねると誰にでも起こる経年変化であり、シミやシワと同じ無害なものでした。
腰痛は痛いものです。ぎっくり腰などは身動きできないほどの痛みを起こすこともあります。とてつもなく痛いのに、腰は悪くない。
損傷モデルから脱却し、新しい腰痛概念に切り替えていきましょう。
新しい腰痛概念
腰痛の鑑別 注意すべき腰痛はほんの一部だけ
腰痛は基本的に肉体の損傷ではありません。しかし、腰痛全体の1~5%ほどですが注意を要するものがあります。がん、化膿性脊椎炎、解離性大動脈瘤、骨折、閉塞性動脈硬化症、馬尾症候群などの重篤な疾患の徴候はレッドフラッグと呼ばれます。
腰痛のレッドフラッグ
- 初発年齢が50歳以上
- がんの病歴がある
- 原因不明の体重減少
- 安静にしても痛みが軽減せず悪化傾向
- 熱がある
- 脊椎叩打痛がある
- ステロイド剤や免疫抑制剤を使っている
- 肛門周辺の感覚異常、排尿排便の異常
ここに挙げた所見がある場合は注意が必要です。該当したからといって必ず病気があると決まるわけではありませんが、大きな病気がないか確認するために整形外科を受診して検査を受けて下さい。
レッドフラッグに該当しない場合は99%安全な腰痛と考えてよいでしょう。また、レッドフラッグに該当しても、検査をして問題がないことが分かった場合は、安全な腰痛になります。安全な腰痛はグリーンライトと呼ばれます。
あなたの腰痛がグリーンライトならば、恐れることはありません。対処さえ間違えなければ、十分に治る見込みがあります。
腰痛の発症や慢性化に関わる 心理社会的因子
これまで数多くの研究によって、過去の常識が塗り替えられました。そして、新たに判明したこともあります。
それは、ストレスだけが唯一、単独で腰痛を発症させる要因であるということです[17]。ストレスをもう少し厳密な言葉でいうと「心理社会的因子」となります。心理的な要因、社会的な要因が腰痛を引き起こすというのです。
ここで腰痛と発症年齢のグラフを思い出してください。最も腰痛発症率が高かったのは、30~40歳でした。この年齡は、ストレスが強くかかる年齢でもあるのです。
欧米の腰痛診療ガイドラインは、心理社会的因子は治療とリハビリテーションの成績に影響を与え、自覚症状や他覚症状よりも慢性化の危険因子であることを指摘しています[18]。
こんな研究もあります。椎間板の手術が予定されていた患者を対象に、神経学的所見・下肢伸展挙上テスト・画像所見・心理テストの成績が手術の効果と関係するか調べました。その結果、手術の治療成績に関係していたのは、心理テストだけでした[19]。ストレスが低い人ほど治りやすかったのです。
腰痛の発症と慢性化に深く関わる心理社会的因子(ストレス)をイエローフラッグと呼びます。ストレスというと人によっては「ストレスぐらい」と軽く考える方もいるかもしれません。しかし、イエローフラッグにはストレスというより心理的ショックといった方が近いものも含まれます。また、結婚や引っ越しなど生活環境の大きな変化も心理的な負担になる場合がありえます。
イエローフラッグ(心理社会的因子)の例
- 家族・知人の死、自分や家族の怪我や病気
- 結婚、離婚、夫婦別居
- 就職、失業、転職
- 社会的な責任の変化、生活状況の変化、労働条件の変化
- 親戚トラブル、上司とのトラブル
- 借金、法律違反など
痛みと脳の変化
慢性腰痛で脳が萎縮する
ストレスによって、腰痛になったり、腰痛が長期化したりする。この事実によって、腰痛は損傷ではなく、心の問題という側面が強いことが分かりました。では、腰痛患者の脳では一体何が起きているのでしょうか。
慢性腰痛の患者を調べると、脳の扁桃体という部分が過剰に働いていることが分かりました。扁桃体は、怒り・悲しみ・恐怖・不安といった情動と関係の深い場所になります。
これに対して、脳の中には扁桃体の過剰な暴走を押さえ込んでいる場所があります。それが前頭前野です。
ところが、腰痛が長期におよぶと、扁桃体の働きを押さえ込んでいた前頭前野が萎縮してしまいます[20]。2004年に明らかとなったこの事実は、衝撃的です。慢性腰痛の患者は、健常者とくらべて、脳のDLPFC(背外側前頭前野)が5~11%萎縮していることが分かりました。
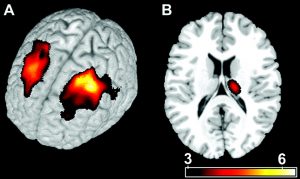
また、慢性腰痛患者は脳の側坐核が機能低下を起こすことも判明しました[21]。側坐核の働きが落ちているということは、多幸感をもたらすドーパミンや痛みを抑えるエンドルフィンが減ってしまっているという意味を持ちます。
扁桃体や側坐核は心理的なストレスに関係が深い場所ですが、同時に体の痛みとも関連します。心が痛いときも、体が痛いときも、同じ場所が反応するというわけです。ストレスも体の痛みも、脳にとっては同じことなのです。
ポジティブな気持ちは、痛みを減らす
プラシーボ効果(プラセボ効果)という言葉をご存知でしょうか。偽薬効果、もしくは期待効果とも呼ばれますが、本物の治療でなかったとしても、期待する気持ちが働くと治療効果が起きてしまう現象をいいます。例えば、砂糖の錠剤を「腰痛の薬です」とウソを言って飲んでもらうと、結構な割合で効いてしまいます。これがプラシーボ効果です。
人は何かに期待すると、脳内でエンドルフィンが放出されます[22]。エンドルフィンはいわゆる脳内麻薬であり、自然の鎮痛剤です。期待感が大きいほど側坐核は活性化してエンドルフィンが増加し、痛みは小さくなります。
これと正反対の効果もあります。ノーシーボ効果(ノセボ効果)です。期待する気持ちがない状態だと、思うように治療が効かなかったり、腰痛が悪化したりするのです。こちらはエンドルフィンが減ってしまいます。病は気からといいますが、気のせいではなく、脳に確かな変化が起きていたのです。
不安障害とうつ病は筋骨格系疾患を重症化させるという研究もあります[23]。腰の痛みだけがストレスと関係あるのではなく、他の痛みもストレスの影響を受けます。
意識がネガティブに傾けば痛みは悪化し、ポジティブに傾けば改善していく[24]。痛みのことばかり考えていると痛みは悪化し、他の楽しい活動に目を向けていると改善する。
痛みでつらい時にポジティブになるのは簡単ではないかもしれませんが、前向きに気持ちを切り替えることは腰痛改善への大きな転機になるでしょう。
痛みとはそもそも何なのか
痛みとは、「実際に何らかの組織損傷が起こったとき、または組織損傷を起こす可能性があるとき、あるいはそのような損傷の際に表現される、不快な感覚的・情動的体験」と定義されます。(国際疼痛学会の定義)
痛みとは、ただの感覚ではなく、情動と結びついています。
情動とは、快・不快の感覚のことです。楽しいときに痛みのことを忘れてしまうのは、脳の鎮痛作用が活性化しているからです。反対に、不快なときには痛みがより強く意識されるものです。
痛みを怖がらないで下さい。不安や恐怖は痛みとつながっています。恐怖心を乗り越えることは、痛みを乗り越えるために必要なことです。
心理社会的因子とは、ストレスということもできますが、幸福度ということもできます。幸福感につつまれているとき、脳は活性化して痛みを遠ざけることができるのです。
効果的な治療を求めて
本来、痛みは危険を知らせるシグナルです。しかし、痛みが慢性化してしまうと危険はなくても痛みが発生し続けてしまいます。例えるなら壊れて鳴りっぱなしの火災報知器のようなものです。
まだ慢性化していなら、早く治して慢性化を防ぐこと。慢性化してしまったなら、しぶとい痛みが続く中でいかに気持ちを前向きにして、痛みを乗り越えるか。それが腰痛治療の大きなテーマです。
では、こうした腰痛の事実をふまえ、どのような治療が有効と考えられるのでしょうか。ここでも、重要なのは科学的根拠です。期待する気持ちが大切といっても、期待が持てるなら何でもいいわけではありません。溺れる者にワラを売るような商売もあるわけです。選ぶのであれば、安全性や効果がしっかり確認されている治療を選んだ方がいいのは間違いありません。
より良い選択をするためには、エビデンスレベルの高い情報が大切です。
エビデンスレベルとは
エビデンスレベル
| I | システマティック・レビュー/ランダム化比較試験のメタアナリシス |
| II | 1つ以上のランダム化比較試験 |
| III | 非ランダム化比較試験 |
| IVa | 分析疫学的研究(コホート研究) |
| IVb | 分析疫学的研究(症例対照研究、横断研究) |
| V | 記述研究(症例報告やケースシリーズ) |
| VI | 患者データに基づかない、専門委員会や専門家個人の意見 |
科学的根拠の強さをエビデンスレベルといいます。中でも、ランダム化比較試験の結果は重要です。ある治療が有効かどうかを判断するとき、その治療単独で効果を見てしまうとプラシーボ効果の影響がどの程度なのか分かりません。そのため、プラシーボ効果しかない偽の治療と、検証したい本物の治療を比較して、結果に差が出るかを調べます。その際、被験者をどちらの治療に割り振るかをくじ引きでランダムにすることで、バイアスを排除する方法が用いられます。
また、個々のランダム化比較試験には結果のバラつきが出ますので、複数のランダム化比較試験を比較・精査するメタアナリシスは非常に強い科学的根拠と見なされます。そして、これらの信頼性の高い研究を集約してガイドラインが作られます。ガイドラインが常に絶対ではありませんが、指針として大いに参考になることは間違いありません。
従来の治療はどうか
画像診断は腰痛の改善に役立つか
レッドフラッグのない腰痛患者に対する画像検査の有効性を調べるため、6つのランダム化比較試験を精査した研究があります。それによると、X線・CT・MRIのいずれを行っても、腰痛の治療には役立たないことが明らかとなりました[25]。
これまで述べてきた通り、画像診断で検出できる所見はレッドフラッグのない腰痛とは無関係であるため、撮っても撮らなくても治療の成績に影響しないということです。欧米の腰痛診療ガイドラインでは、発症1ヶ月以内のレッドフラッグのない腰痛に対する画像診断は推奨されていません。
画像診断は、有効な治療に結びつかないだけでなく、放射線被爆のリスクもあります[26]。医師に画像に映る骨の異常を指摘されてしまうと、過度に不安になったり、意識が腰に向かってしまい、腰痛が長期化する可能性もあります。
手術に効果はあるか
手術にもいろいろありますが、ここでは椎間板ヘルニアに対する手術を取り上げます。
椎間板ヘルニアの手術では、短期的には効果があるものの、長期成績で比べると差がないことが明らかとなりました[27]。椎間板ヘルニアの痛みは、発症から4年以内に自然治癒する傾向があるのです。そのため、手術をしてもしなくても、長い目で見れば差はありません。
椎間板ヘルニアの手術の有効率は、最も標準的なラブ法で85%です[28]。椎弓切除術は有効率71%、椎弓切除術+固定術では有効率53%という成績となっています[29]。
この他、腰痛疾患で再手術を受けた179名の患者を対象とした研究によると、手術の成功率は2回目で45%(悪化は20%)、3回目になると成功率25%(悪化は25%)と回を重ねるごとに成績が悪化することが分かりました[30]。
2回目以降の成功率が50%を割り込むことを考えると、手術は最初の1回が勝負です。あらゆる手を尽くした後の最後の手段に取っておくべきではないでしょうか。
牽引に効果はあるか
病院でいまも行われている腰椎の牽引ですが、その有効性には疑問符がつきます。
腰痛と頚部痛とに対する牽引について精査した研究によると、牽引が有効であるという証拠は存在しないという結果が出されました[31][32]。
最新の腰痛治療ガイドラインにおいても、牽引は有効性を示す十分な科学的根拠がないという記載があります[33a]。
もっと安全で効果的な治療がありますので、可能ならそちらを選ぶことをおすすめします。
安静臥床は治癒を遅らせる
腰痛は安静第一という情報は、今でもインターネット検索をすると出てきてしまいます。
昔は、腰痛は腰の損傷だと考えられていました。損傷ならば、RICE処置といって、 Rest(安静)、Ice(冷却)、Compression(圧迫)、Elevation(挙上)という処置が一般的です。しかし、先に説明した通り、腰痛は損傷ではありません。
安静臥床(安静に寝ていること)については、その弊害を指摘する論文がたくさん存在しています[34][35]。その一方で、有用性を示す根拠は何一つ存在していません。
安静臥床は世界中の腰痛治療ガイドラインで推奨されていませんし、日本の腰痛治療ガイドライン2012においても、安静臥床は有効な治療法ではなく、活動性を維持した方がより早い改善につながると指摘されています[1b]。
動いた方が早く治るのです。腰を守っても治癒が促進されることはありません。例えば、腰を守るコルセットには痛みを抑えたり治癒を促進する働きはないことが証明されています[36]。
守りの姿勢では、腰痛は改善しないのです。
整体に効果はあるか
日本で腰痛の治療というと、多くの方が整体を思い浮かべるでしょう。はたして、整体について科学的な研究は行われているのでしょうか。
残念ながら、今回私が探した限りでは腰痛に対する整体の効果を調べたランダム化比較試験を見つけることは出来ませんでした。整体は日本において、非常に広く行われている民間療法なのですが、医学的な研究はほとんど行われていないようです。
厳密には、肩こりに対する整体の効果を検証したランダム化比較試験が1件あるのみとなっています[37]。今後さらに多くの研究が行われて腰痛に対する効果が明らかになるまで、整体について確定的なコメントをすることは避けた方がよさそうです。
日本国内において整体は公的な資格ではなく、定義もあいまいです。日本の腰痛治療ガイドラインはこの点を踏まえて海外の徒手療法を取り上げており、短期では有効性を示したが長期では偽治療に比べて有効性がなかった旨の記載があります。
ガイドラインで推奨されている治療法
では、最新の腰痛治療ガイドラインより、推奨される腰痛治療を書き出してみましょう。2017年2月14日、アメリカ内科学会が腰痛治療ガイドラインを発表しました[33b]。
これによると、急性腰痛・亜急性腰痛は患者の大部分が時間とともに改善することから、
マッサージ、鍼灸または脊椎マニュピレーションなど、薬を使わない治療を選択すべきである、とされています。
また、慢性腰痛に対しては、
運動、多分野のリハビリ、鍼灸、マインドフルネス(瞑想)に基づくストレス軽減、
太極拳、ヨガ、運動制御訓練、漸進的弛緩法、筋電図バイオフィードバック、
低レベルのレーザー療法、オペラント療法、認知行動療法、脊椎マニュピレーションが挙げられています。
薬を使わない治療で不十分だった場合には、イブプロフェン、ナプロキセンなど非ステロイド性抗炎症薬(NSAIDs)を第一選択とし、デュロキセチン、トラマドールなどが次の選択肢となること。オピオイド鎮痛薬(モルヒネなど)は最終手段とすることなどです。(注:このガイドラインでは手術については触れられていません。)
私は鍼灸師ですので、急性・慢性の両方に鍼灸が出てきたことを嬉しく思いますが、他にも複数の選択肢があることが分かります。
ガイドラインに挙げられた治療法の中には、ヨガや太極拳など運動が入っています。体を動かすことは有益であり、腰痛の治療になるということがここでも示されています。体への負担を恐れる必要はありません。
腰痛を怖がると、脳の扁桃体が過剰に働いて、痛みが増幅されてしまいます。コルセットがないと怖くて出かけられないとか、重い荷物を持ってはいけないというネガティブな気持ちが強いと、痛みに意識が向けられ、ますます悪化したり治りにくくなってしまいます。
また、ストレスを減らすマインドフルネス(瞑想)、痛みの認識を再学習する認知行動療法など、新しい腰痛概念に沿った対策が挙げられています。
こうした情報を知った上で、どの選択肢を選ぶのかは、あなたに委ねられています。
さいごに
かつて損傷と思われていた腰痛は、その概念ごと見直されています。それに伴い有効な治療も見出されていますが、それらが浸透するにはまだしばらくの時間が必要かもしれません。
あなたが正しい情報を知り、より良い選択をするために、この記事が参考になりましたら、これほど嬉しいことはありません。
そして、この長文を最後までお読みくださったことに心より感謝を申し上げます。
ありがとうございました。
うらさき鍼灸院 浦﨑靖博 (2017.5.15)
参考文献
[^1a][^1b] 腰痛治療ガイドライン2012(日本)
[^2] 平成25年国民生活基礎調査の概況
[^3] Safety, efficacy, and cost effectiveness of evidence-based guidelines for the management of acute low back pain in primary care.
[^4] Population based intervention to change back pain beliefs and disability: three part evaluation.
[^5a][^5b] 1995 Volvo Award in clinical sciences. The diagnostic accuracy of magnetic resonance imaging, work perception, and psychosocial factors in identify...
[^6] Comparative roentgen findings in symptomatic and asymptomatic backs.
[^7] The lumbar lordosis in acute and chronic low-back pain.
[^8] The impact of physical work exposure on musculoskeletal symptoms among farmers and rural non-farmers.
[^9] Lumbar supports and education for the prevention of low back pain in industry: a randomized controlled trial.
[^10] The effects of anthropometrics, lifting strength, and physical activities in disc degeneration.
[^11] High-quality controlled trials on preventing episodes of back problems: systematic literature review in working-age adults.
[^12] Comparative roentgen findings in symptomatic and asymptomatic backs.
[^13] Lumbar spinal stenosis. Clinical and radiologic features.
[^14] The association between static pelvic asymmetry and low back pain.
[^15] Parenteral corticosteroids for Emergency Department patients with non-radicular low back pain.
[^16] Prednisone for emergency department low back pain: a randomized controlled trial.
[^17] The influence of psychosocial stress, gender, and personality on mechanical loading of the lumbar spine.
[^18] Clinical and Special Projects, Clinical Guidelines, Acute Low Back Pain.
[^19] Elective discectomy for herniation of a lumbar disc. Additional experience with an objective method.
[^20] Chronic back pain is associated with decreased prefrontal and thalamic gray matter density.
[^21] Predicting value of pain and analgesia: nucleus accumbens response to noxious stimuli changes in the presence of chronic pain.
[^22] Neurobiological mechanisms of the placebo effect.
[^23] Association of depression and anxiety alone and in combination with chronic musculoskeletal pain in primary care patients.
[^24] General practice consultations: is there any point in being positive?
[^25] Imaging strategies for low-back pain: systematic review and meta-analysis.
[^26] Risk of cancer from diagnostic X-rays: estimates for the UK and 14 other countries.
[^27] The impact of workers' compensation on outcomes of surgical and nonoperative therapy for patients with a lumbar disc herniation: SPORT.
[^28] A comparison of surgery and chemonucleolysis in the treatment of sciatica. A prospective randomized trial.
[^29] Lumbar laminectomy for herniated disc: a prospective controlled comparison with internal fixation fusion.
[^30] Failed lumbar disc surgery and repeat surgery following industrial injuries.
[^31] The efficacy of traction for back and neck pain: a systematic, blinded review of randomized clinical trial methods.
[^32] Efficacy of traction for nonspecific low back pain. 12-week and 6-month results of a randomized clinical trial.
[^33a][^33b] Noninvasive Treatments for Acute, Subacute, and Chronic Low Back Pain: A Clinical Practice Guideline From the American College of Physicians.
[^34] Systematic reviews of bed rest and advice to stay active for acute low back pain.
[^35] Bed rest: a potentially harmful treatment needing more careful evaluation.
[^36] Preventive interventions for back and neck pain problems: what is the evidence?
[^37] Randomized Comparison of the Therapeutic Effect of Acupuncture, Massage, and Tachibana-Style-Method on Stiff Shoulders by Measuring Muscle Firmness, VAS, Pulse, and Blood Pressure
整形外科MOOK,山口義臣,山本希雄,1979
解剖学(医歯薬出版株式会社)
腰痛は終わる!(WAVE出版)
腰痛ガイドブック(春秋社)
TMSジャパン・メソッド
施術料金 |
アクセス |
予約方法 |